Đánh giá và xử trí bệnh nhân đặt nội khí quản khó trong gây mê
Trong gây mê việc đặt nội khí quản không phải dễ dàng ở tất cả các trường hợp. Vậy đánh giá và xử trí đặt nội khí quản khó trong gây mê được thực hiện như thế nào?

Thông khí và kiểm soát hô hấp trong gây mê phẫu thuật là vấn đề quan trọng hàng đầu mà những người làm công tác gây mê hồi sức phải đặc biệt quan tâm. Thông khí không tốt, không hiệu quả sẽ gây ra thiếu dưỡng khí đưa đến nhiều tai biến, biến chứng. Có thể làm cho bệnh nhân tử vong ngay hoặc để lại nhiều di chứng cho bệnh nhân suốt đời, nhất là sự tổn thương không hồi phục của hệ thần kinh trung ương. Tỷ lệ đặt ống nội khí quản khó trong gây mê mê thay đổi từ 3 – 18%.
1. Khái niệm đường thở khó theo Hiệp hội Bác sĩ gây mê Hoa Kỳ (ASA)
Đặt nội khí quản khó là nếu > 3 lần hoặc ít nhất là > 10’ dùng đèn soi thanh quản và/hoặc dùng kỹ thuật thay thế khác sau khi đã đặt tư thế đầu tối ưu, có hoặc không ấn vào thanh quản từ bên ngoài, được thực hiện với một cán bộ Y tế đã được đào tạo.
Khó thông khí là trường hợp mặc dù đã hỗ trợ thông khí bằng bóp bóng có mask nhưng vẫn có biểu hiện thông khí không đầy đủ hoặc bão hòa oxy máu mao mạch < 90%. Biểu hiện thông khí không đầy đủ bao gồm ngực không thể phồng lên đủ hoặc thể tích lưu thông không cao hơn khoảng chết (3 ml/kg), không xác định được đường biểu diễn EtCO2, áp lực bóp vào >25 cmH2O.
Trong gây mê và hồi sức việc đặt nội khí quản khó kèm theo khó thông khí bằng up mask – bóp bóng thì hậu quả sẽ đe dọa ngay lập tức đến tính mạng bệnh nhân. Hai khái niệm này được gọi chung là đường thở khó.
Việc biết trước dự đoán được khó khăn giúp cho bác sĩ gây mê có thể chuẩn bị và thiết lập kế hoạch hành động phù hợp để đảm bảo có được sự hỗ trợ đầy đủ và sẵn có các phương tiện cần thiết.
2. Khám đánh giá tình trạng đường thở khó
2.1 Khai thác tiền sử
– Tiền sử đặt ống nội khí quản khó ở các lần phẫu thuật trước đó, phương tiện đã dùng.
– Tiền sử ngủ gáy hoặc ngừng thở khi ngủ
– Tiền sử phẫu thuật hay chấn thương ở vùng đầu cổ
– Tiền sử các bệnh lý về toàn thân, hô hấp, tim mạch …
Một số bệnh lý liên quan đến đường thở khó được trình bày ở bảng sau:

2.2 Khám lâm sàng
Phần lớn đường thở khó có thể dự đoán trước thông qua khám lâm sàng một cách hệ thống và đầy đủ trước mổ. Tuy nhiên sự đánh giá này có một tỷ lệ dương tính giả và âm tính giả. Không có yếu tố tiên lượng lâm sàng nào có thể tin cậy hoàn toàn trong dự đoán đặt nội khí quản khó. Sử dụng kết hợp hai hoặc nhiều hơn các yếu tốt dự đoán để giảm bớt các trường hợp dương tính giả.
3. Một số cách tiên lượng đường thở khó
3.1 Tiên lượng đặt nội khí khó theo quy tắc LEMON
- L: Look externally (Nhìn bên ngoài)
- E: Evaluate the 3-3-2 rule (Đánh giá theo quy tắc 3-3-2)
- M: Mallampati (Phân độ theo Mallampati)
- O: Obstruction? (Có tắc nghẽn đường thở không)
- N: Neck mobility (Hạn chế di động cổ)
L: Nhìn bên ngoài


– Răng hô: răng hàm trên nhô ra trước
– Cằm lẹm: hàm dưới nhỏ, hớt ra sau
– Lưỡi to, khoang miệng hẹp
– Sún răng, móm răng, răng rụng lởm chởm
– Hầu cao
– Cổ ngắn
– Béo phì: cổ, ngực, vú quá to
– Bỏng, chấn thương hàm mặt cổ
– Sẹo cũ vùng cổ
E: Đánh giá theo quy tắc 3-3-2
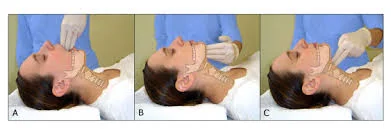
– 3 ngón tay trong miệng
Đo khoảng cách liên răng cửa: yêu cầu bệnh nhân há miệng tối đa, đo khoảng cách giữa răng cửa hàm trên và hàm dưới. Bình thường khoảng cách này > 3cm ( hoặc cho vừa 3 khoát ngón tay ).
– 3 ngón tay từ cằm tới sụn móng
– 2 ngón tay từ sàn miệng với đỉnh sụn giáp
Nếu nhỏ hơn một trong các số đo 3-3-2 kể trên thì tiên lượng đặt nội khí quản khó.
M: Phân độ theo Mallampati sửa đổi
Được đánh giá ở bệnh nhân với tư thế ngồi thẳng đối diện người khám, đầu giữ tư thế trung gian, thè lưỡi và há miệng tối đa, không phát âm.
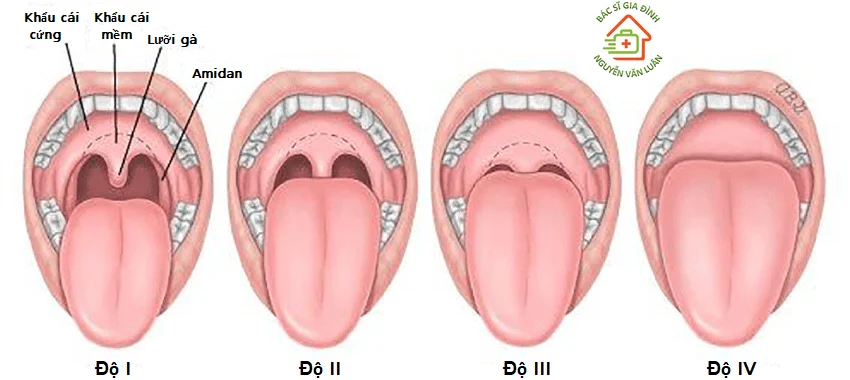
Có 4 mức độ như sau:
Độ I : Thấy khẩu cái cứng, khẩu cái mềm, toàn bộ lưỡi gà, thành sau họng, trụ trước và trụ sau Amygdal.
Độ II: Thấy khẩu cái cứng, khẩu cái mềm, một phần lưỡi gà và thành sau họng.
Độ III: Thấy khẩu cái cứng, khẩu cái mềm và nền của lưỡi gà.
Độ IV: Chỉ thấy khẩu cái cứng, hoàn toàn không thấy lưỡi gà.
Nếu ở mức độ III và IV là đặt nội khí quản khó.
O: Đánh giá tắc nghẽn
Tắc nghẽn có thể do: máu, chất nôn, răng, răng giả, nắp thanh môn, các khối u, dị vật.
Không quên đánh giá tắc nghẽn đường hô hấp trên do chấn thương, máu tụ, các khối u, apxe
N: Vận động cột sống cổ
– Đo góc đội – chẩm

Đánh giá góc giữa đường ngang và đường nối cung răng trên – đốt đội.
Mức 1: > 35 độ
Mức 2: 22 – 34 độ
Mức 3: 12 – 31 độ
Mức 4: < 12 độ
– Đo khoảng cách cằm giáp
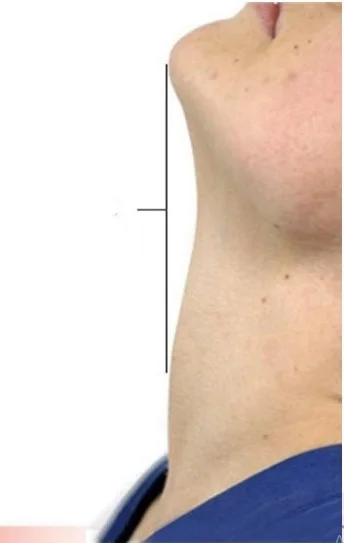
Khoảng cách cằm – giáp, là khoảng cách từ khuyết bờ trên sụn giáp đến đỉnh cằm khi bệnh nhân ngửa đầu tối đa ( Không làm cách này khi bệnh nhân có chấn thương cột sống cổ ). Nếu khoảng cách này < 6cm là đặt nội khí quản khó khăn.
3.2 Tiên lượng đặt nội khí quản khó theo bảng điểm Wilson Risk
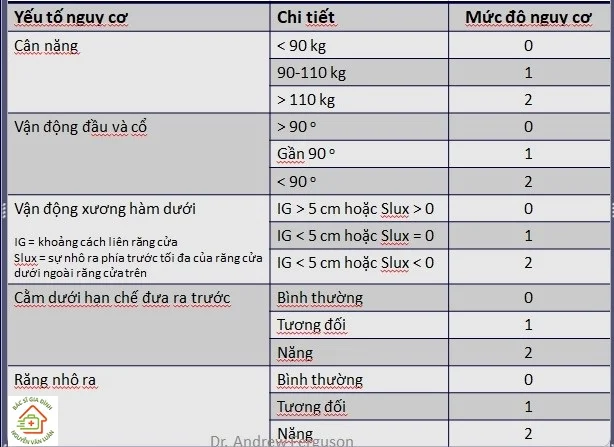
Các trường hợp có tổng điểm lớn hơn 3 có gần 75% đặt ống nội khí quản khó.
3.3 Tiên lượng đặt nội khí quản khó ở trẻ em
Biến dạng mặt
Khoảng cằm – giáp: < 15 mm với trẻ sơ sinh; < 25 mm với trẻ nhũ nhi; < 35 mm với trẻ dưới 10 tuổi
Há miệng < 3 khoát ngón tay của trẻ
Thở ngáy ban đêm (có / không hội chứng ngừng thở khi ngủ).
3.4 Tiên lượng khó thông khí bằng up mask – bóp bóng theo nguyên tắc BONES
Một phần không thể thiếu trong thăm khám đánh giá đường thở là đánh giá khả năng thông khí bằng up mask – bóp bóng. Bệnh nhân sẽ nhanh chóng nguy hiểm nếu gặp tình huống kép: không thể đặt ống nội khí quản + không thể thông khí.
Các yếu tố tiên lượng thông khí khó bao gồm:
B: Beard: Nhiều râu
O: Obesity: Béo phì, BMI > 26
N: No teeth: Móm
S: Snoring: Tiền sử ngủ ngáy
E: Elderly: Già, tuổi > 55
3.5 Tiên lượng đặt dụng cụ thay thế ngoài thanh môn khó khăn
Đặt nội khí quản thất bại
Miệng bé
Há miệng hạn chế, đặc biệt há miệng < 2cm
3.6 Tiên lượng mở khí quản khó theo quy tắc SHORT và SMART
SHORT:
S: Surgery or other airway obstruction (Tiền sử phẫu thuật / đường thở tắc nghẽn)
H: Hematoma (includes infection/abscess) (Khối máu tụ, gồm cả nhiễm trùng / abces)
O: Obesity (Béo phì)
R: Radiation distortion (and other deformity) (Biến dạng do chiếu xạ và các nguyên nhân khác)
T: Tumor (Khối u)
SMART:
S: Surgery (recent or remote) (Có tiền sử phẫu thuật gần đây hoặc đã lâu)
M: Mass (hematoma, abscess, or other mass) (Khối chèn ép do máu, abces hoặc nguyên nhân khác)
A: Access or Anatomy (obesity, poor landmarks, or otherwise poor access) (Đường vào / Giải phẫu: béo phì, các điểm mốc hoặc đường vào khó xác định .)
R: Radiation (or other tissue deformity or scarring) (Bị chiếu xạ hoặc biến dạng mô hoặc sẹo)
T: Tumor (including intrinsic airway tumor) (Khối u, bao gồm u hẹp đường thở)
4. Chẩn đoán đặt nội khí quản khó
4.1 Chẩn đoán xác định
Theo Cormack và Lehance phân độ đánh giá khi soi thanh quản:

Độ 1: Khi thấy toàn bộ khe giữa hai dây thanh quản.
Độ 2: chỉ thấy phần sau của thanh quản.
Độ 3: chỉ thấy sụn nắp thanh môn.
Độ 4: chỉ thấy khẩu cái mềm.
Đặt nội khí quản khó khi ở độ 3,4.
4.2 Chẩn đoán phân loại
Đặt được nội khí quản
Không thể đặt nội khí quản:
- Vẫn thông khí được với các dụng cụ khác: mask thanh quản, COPA …
- Khó hoặc không thể thông khí được: cân nhắc mở khí quản,
5. Xử lý bệnh nhân đặt nội khí quản khó trong gây mê
5.1 Thay đổi tư thế đầu, cổ, thanh quản
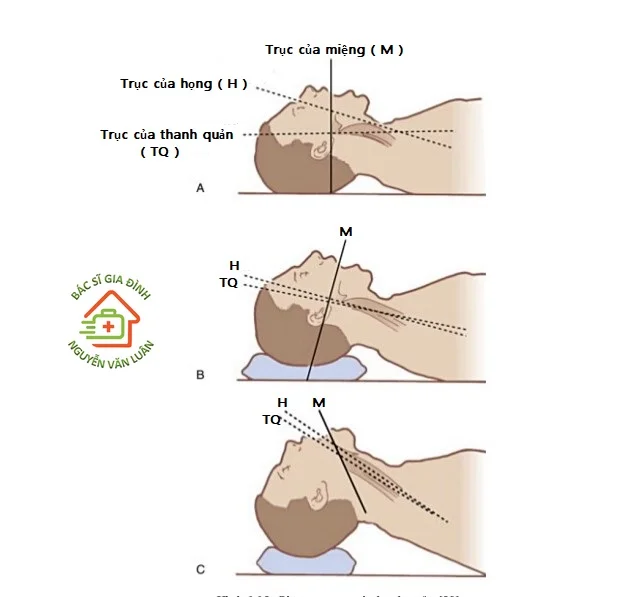
Gấp phần thấp của cột sống cổ về trước, ngửa đầu ở khớp đội chẩm làm cho miệng, hầu, khí quản nằm tương đối trên một đường thẳng. Có thể đặt gối kê dưới cổ bệnh nhân để tạo tư thế trên.
Người phụ dùng tay đặt trên sụn giáp và sụn nhẫn đẩy thanh quản lên trên và ra sau. kỹ thuật này giúp quan sát lỗ thanh môn tốt hơn
5.2 Dùng nòng nội khí quản (mandrin )

Dùng mandrin làm nòng để cố định cứng dáng ống nội khí quản theo ý muốn. Đây là một phương tiện rất đơn giản nhưng hiệu quả trong trường hợp nhìn thấy lấp ló một phần lỗ thanh môn.
5.3 Dùng ống cook

Đây là một ống nhựa mềm đầu tù, không gây tổn thương đường thở, nhưng cũng đủ cứng để luồn ống nội khí quản vào. Lòng ống rỗng có thể nối với nguồn oxy trong trường hợp cấp cứu bệnh nhân thiếu oxy nặng. Đây là một phương tiện đơn giản nhưng hiệu quả nhất trong xử lý nội khí quản khó. Chỉ cần thấy một phần rất nhỏ lỗ thanh môn hoặc chỉ nhìn thấy nắp thanh quản, người bác sĩ gây mê có thể luồn ống cook này vào trong khí quản, sau đó luồn ống nội khí quản một cách dễ dàng qua ống cook dẫn đường.
5.4 Dùng lưỡi đèn soi thanh quản chuyên dụng
+ Đèn lưỡi thẳng Miller

+ Đèn Mccoy

+ Đèn có gắn camera được nối tới hệ thống màn hình ( video laryngoscopes )

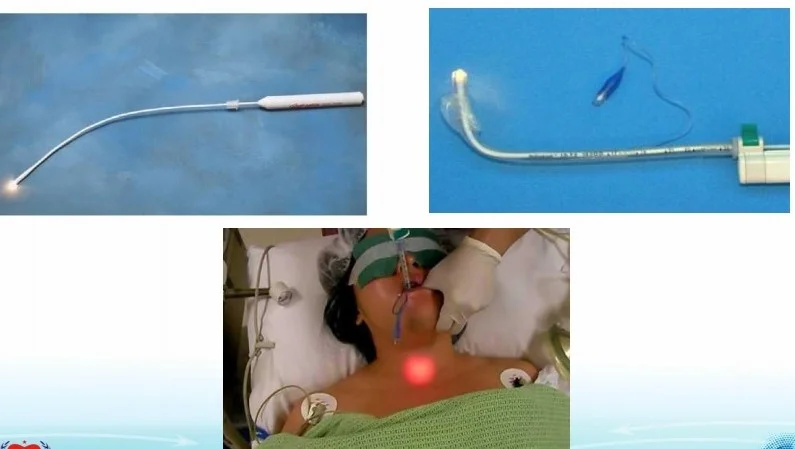
5.5 Dùng ống dẫn đường có nguồn sáng ( lighted stylette )
5.6 Dùng ống nội soi cứng

5.7 Dùng ống nội soi mềm

5.8 Đặt ống nội khí quản qua mask thanh quản Fastrach
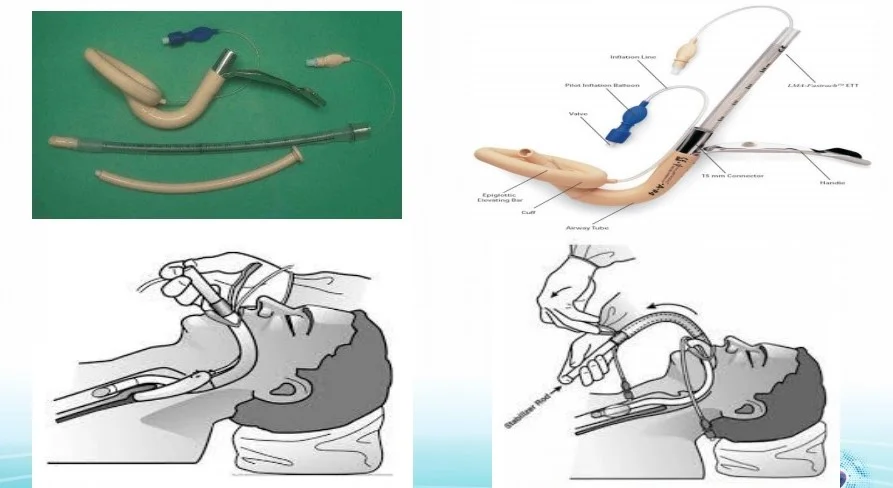
5.9 Đặt nội khí quản ngược dòng

5.10 Đặt nội khí quản mò qua đường mũi
Đưa ống nội khí quản qua mũi xuống đến hầu họng, dò theo hơi thở bệnh nhân thoát ra qua đầu ống mà chỉnh tư thế đầu để luồn ống nội khí quản vào khí quản, khi đầu ống đi qua thanh môn sẽ gây phản xạ ho làm hơi thoát mạnh ra đầu ống giúp cho biết đã đặt ống vào khí quản. Dùng ống nghe kiểm tra thông khí 2 phế trường rồi cố định ống.
5.11 Dùng mask thanh quản thông khí thay cho ống nội khí quản
+ Mask thanh quản cổ điển

+ Mask thanh quản ProSeal

– Dùng ống 2 nòng Combitue thống khí thay cho ống nội khí quản

5.12 Phẫu thuật đường thở cấp cứu
Tình huống CICO (can’t intubate can’t oxygenate) là tình huống đe dọa tính mạng bệnh nhân ( ngừng tim do thiếu oxy máu nặng ) do không đặt được nội khí quản. Các biện pháp tiến hành CICO phải nhanh chóng và cung cấp oxy một cách nhanh nhất
– Chọc kim màng nhẫn giáp cung cấp oxy, đặt cauyn màng nhẫn giáp (Melker), mở màng nhẫn giáp đặt ống nội khí quản số 6…
– Mở khí quản cấp cứu: mở cấp cứu 1 thì, mở dử dụng dụng cụ nong 1 thì …
6. Quy tắc phòng ngừa và xử trí đặt nội khí quản khó
Phải khám và đánh giá nguy cơ đặt nội khí quản khó cũng như kiểm soát đường thở khó cho tất cả các bệnh nhân trước phẫu thuật.
Luôn nghi ngờ đặt nội khí quản khó và sẵn sàng tiến hành soi thanh quản (awake look) để loại trừ hoặc khẳng định trường hợp đặt nội khí quản khó ( Cormack-Lehane độ 3-4)
Sau khi đánh giá và xác định nguy cơ đặt nội khí quản khó, cần tôn trọng tuyệt đối phác đồ xử trí đặt nội khí quản khó, chuẩn bị tối đa mọi phương tiện, thuốc và con người sẵn sàng xử lý tình huống.
Cho bệnh nhân thở oxy ít nhất 5 phút trước lúc khởi mê để có dự trữ oxy trong máu tốt nhất.
Phải duy trì ít nhất một trong hai khả năng trong trường hợp nghi ngờ nội khí quản khó: bệnh nhân có thể tự thở được hoặc thông khí được qua úp mask – bóp bóng
Sử dụng các thuốc gây mê và giãn cơ có tác dụng ngắn, liều thấp trong trường hợp bắt buộc phải khởi mê các bệnh nhân có nguy cơ đặt nội khí quản khó ( Propofol, succinylchonin ). Sẵn sàng thuốc giải giãn cơ sugammadex nếu dùng Rocuronium (esmeron) hoặc Vecuronium (norcuron).
Khi đối mặt với đặt nội khí quản khó cần nhớ là bệnh nhân không tử vong do không đặt được nội khí quản, chỉ tử vong do thiếu oxy. Vì thế cần tìm mọi cách và cố gắng thông khí cho bệnh nhân dù ít trong khi bình tĩnh sử dụng các kĩ thuật đặt nội khí quản khác.
Cần gọi ngay người giúp đỡ, đặc biệt người có kinh nghiệm. Tránh làm tổn thương đường thở khi cố gắng đặt ống nội khí quản vì có thể biến nội khí quản khó thành không thể đặt được nội khí quản hoặc có thể thông khí qua mask thành không thể thông khí được.
Ngưỡng SpO2 chấp nhận được là 90%. Nên duy trì SpO2> 95% trong xử trí nội khí quản khó.
Luôn tính đến thời gian tối đa bệnh nhân còn có thể chịu đựng thiếu oxy để quyết định sử dụng ngay phác đồ đặt nội khí quản thất bại ( Phẫu thuật đường thở cấp cứu )
7. Phác đồ xử trí đặt nội khí quản khó theo Hội đường thở khó Anh Quốc (DAS)


Bác sĩ Nguyễn văn Luân
